高血圧ってどんな病気?

血管に圧力がかかり過ぎている状態
高血圧は日本人に大変多い病気で、その総数は日本全体で約4,300万人にのぼると推定されています。男性では50代、女性でも60代になると60%以上の人が高血圧となり、さらに70歳以上では、男女とも70%を越える人が高血圧となります。そのため、高血圧という病名を知らない人はほとんどいませんが、どうして高血圧が体に良くないのか、といった基本的な事柄や、高血圧の基準や降圧目標、降圧治療などについては十分に知られていません。
心臓の動きと血圧の関係
まず、心臓が血液を全身に送り出すとき、血管にかかる圧力のことを血圧といいます。心臓は、ポンプのように血液を血管へと押し出していますが、心臓が収縮して血液を押し出した瞬間に、血管にいちばん強く圧力がかかります。これを収縮期血圧(最高血圧)といいます。そして、収縮した後に心臓が拡張するときには、圧力がいちばん低くなります。これを拡張期血圧(最低血圧)といいます。
収縮期血圧と拡張期血圧のどちらかが基準値より高い状態が続いた場合を高血圧といいます。血圧は、心臓が送り出す血液の量(心拍出量)と、それを流す血管の硬さ(末梢血管の抵抗)とで決まってくるため、心拍出量が増えるほど、あるいは血管が硬くなるほど血圧は上昇することになります。
高血圧だと何が悪いの?
動脈が傷みやすくなり
合併症のリスクが高まる
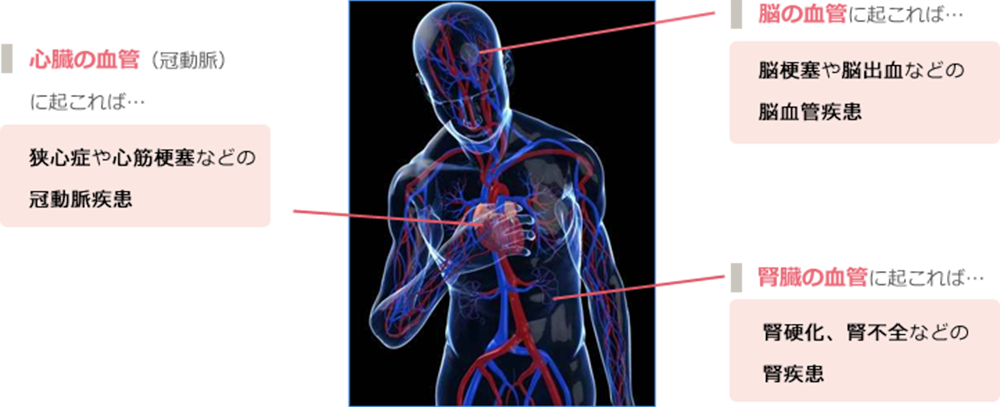
血圧が高くなると、常に血管に刺激がかかるため、血管、特に動脈が傷みやすくなります。また同時に、血液を高い圧力で送り出している心臓にも大きな負担がかかります。この状態が長く続くと、動脈硬化(血管が弾力性を失ったり、血管の内腔が狭くなったりする状態)が進行したり、心臓肥大が起こります。動脈硬化が心臓の血管(冠動脈)に起これば狭心症や心筋梗塞などの冠動脈疾患に、脳の血管に起これば脳梗塞や脳出血などの脳血管疾患に、腎臓の血管に起これば腎不全に至る危険性が高くなり、命にかかわる可能性もあります。高血圧の恐ろしさは、この合併症にあると言えるでしょう。
動脈硬化による合併症
なぜ高血圧になるの?
塩分の過剰摂取と遺伝的体質が原因
高血圧は、「本態性高血圧」と「二次性高血圧」の二つに大きく分けられます。本態性高血圧は、特に明らかな異常がないにもかかわらず血圧が高くなる場合をいいますが、実は高血圧の約90%は本態性高血圧です。一方、二次性高血圧は、腎臓病(慢性腎不全や腎血管性高血圧など)やホルモン異常(原発性アルドステロン症、褐色細胞腫、クッシング症候群、甲状腺機能亢進症など)、睡眠時無呼吸症候群といった高血圧の原因となる病気が存在する場合で、高血圧の約10%を占めています。
今「本態性高血圧には明らかな原因がない」と述べましたが、高血圧の発症には、生活習慣と遺伝的な体質の両者が関係していることがわかっています。特に日本人の場合は、塩分の過剰摂取が大きな原因の一つと考えられています。
なぜ塩分の摂り過ぎが問題なのか?
塩分(ナトリウム)を摂り過ぎると、血液中の塩分濃度が上がらないように脳が働いて、水分を保持して薄めようとします。そのため体内の水分が多くなり、血液の全体量が増大し、心拍出量が増すことで血圧が上昇するのです。また、その他の血圧を上げる要因として運動不足、肥満、喫煙、ストレス、過労、加齢による血管の老化などが挙げられています。
遺伝的な体質について
例えば両親とも高血圧の場合、高血圧になる素因を子どもが持つ確率は1/2、親のどちらかが高血圧の場合は1/3、両親のどちらも高血圧でない場合は1/20という報告があります。ただし、これはあくまで高血圧になりやすい遺伝的因子の割合であり、本当に高血圧になるかどうかは生活習慣によって変化する可能性があります。
高血圧の症状は?
高血圧自体にはこれといった
自覚症状がありません
人によっては、肩こりがひどくなったとか、頭痛がするようになったとかいう場合もありますが、高血圧特有の症状ではないため、症状だけで高血圧を見つけることは難しいのです。そのため、健診などで定期的に血圧を測っておくことが重要です。高血圧はありふれた病気のためか、危険な状態という意識はあまりないかもしれませんが、症状がほとんどないまま血管を蝕み、ある時突然心筋梗塞や脳卒中という形で襲いかかって来ます。そのためサイレント・キラー(沈黙の殺人者)と呼ばれることもあります。ですから、健診などで高血圧が見つかったら決して放置せず、早めにお医者さんに相談しましょう。
血圧を測ることが重要です!
高血圧の診断は?
高血圧の診断基準
2019年に「高血圧治療ガイドライン」が5年ぶりに改訂されました。
現在の高血圧の診断基準は、年齢に関係なく収縮期血圧140mmHg以上、または拡張期血圧90mmHg以上、となっています。ただし、少なくとも2回以上の異なる機会で血圧を測ることが必要です。でないと慌てていたり、トイレを我慢していたりと、たまたま血圧が上昇していただけで高血圧とされてしまう可能性があるからです。
診察室血圧と家庭血圧
この診断基準は、あくまでも病院の血圧(診察室血圧)に対する基準である、ということを知っておく必要があります。高血圧のかたに限らず一般の人でも、病院で測ると、緊張のためか家庭よりも高い数値が出ることが多いようです。そのため家庭で測る血圧(家庭血圧)の場合、高血圧の基準は135/85mmHg以上と5mmHgずつ低くなります(下図参照)。
| 収縮期血圧 | 拡張期血圧 | ||
|---|---|---|---|
| 診察室血圧 | ≧ 140 | かつ/または | ≧ 90 |
| 家庭血圧 | ≧ 135 | かつ/または | ≧ 85 |
| 自由行動下血圧 24時間 |
≧ 130 | かつ/または | ≧ 80 |
| 昼間 | ≧ 135 | かつ/または | ≧ 85 |
| 夜間 | ≧ 120 | かつ/または | ≧ 70 |
なお自由行動下血圧とは、自動血圧計を装着し、血圧を15〜30分間隔で24時間測定したもので、 24時間・昼間・夜間の血圧の平均値からそれぞれ診断基準が定められています。
家庭血圧の測定方法
測定する時間
- 朝、起床後1時間以内(排尿後、服薬前、朝食前、座位1-2分安静後)
- 就寝前(座位1-2分安静後)
測定する血圧計のタイプ
- 手首ではなく腕(上腕)に巻くタイプの血圧計の使用を推奨
測定の回数
- 1機会につき原則2回測定して、その平均値を用いる
※もちろん1回のみ測定した場合は、その血圧値を用いることが可能ですし、3回測定した場合は3回の平均値でも構いません。ただし、あまり多くの測定回数を求めると続けることが大変ですし、血圧ばかり気にしてしまうのもよくないので、4回以上の測定はすすめられていません。
測定記録をつける
- 家庭血圧は測ったら忘れずに記録しておき、血圧の変化を長い目で判断するための材料として活用しましょう。
- 多少の変化に一喜一憂するのではなく、一定期間の推移を見守ることが重要です。
白衣高血圧と仮面高血圧
診察室血圧が高いのに、家庭血圧はいつも正常である場合を白衣高血圧と呼んでいます。
この場合は必ずしも治療の必要はありません。ただし、白衣高血圧を長い間放置しておくと、本物の高血圧になる可能性が高いと言われており、ときどき血圧を測ることをおすすめします。
逆に診察室血圧が正常でも、家庭血圧が基準を超えている場合を仮面高血圧と呼んでいます。
この場合は白衣高血圧よりも動脈硬化が進みやすいことがわかっており、
通常の高血圧と同じように治療する必要があります。
降圧目標は?
年齢や持病の有無により
目標値は変わる
先ほど、年齢に関わらず高血圧の基準は同じである、という話をしました。ですから80歳の人でも、30歳の人でも、収縮期血圧が140mmHg以上なら高血圧であると言えます。
ただし、年齢や持病の有無によって、どのくらいまで血圧を下げたらよいのか、という目標(降圧目標)は変わってきます。
今回のガイドライン改定では、2015年に発表されたSPRINT試験という大規模臨床試験の結果から、目標血圧がより低く(厳しく)設定されるようになりました。
例えば75歳未満の成人やほとんどの脳血管障害患者、冠動脈疾患患者、慢性腎臓病患者(尿蛋白陽性)、糖尿病患者、抗血栓薬服用中のかたでは130/80mmHg未満を目標とするように記載されています。一方で75歳以上の高齢者や一部の脳血管障害患者、尿蛋白陰性の慢性腎臓病患者では140/90mmHg未満を目標としています。(下図参照)
年齢や持病別 降圧目標値
| 診察室血圧(mmHg) | 家庭血圧(mmHg) | |
|---|---|---|
| 75歳未満の成人※1 脳血管障害患者 (両側頸動脈狭窄や脳主幹動脈閉塞なし) 冠動脈疾患患者 CKD患者(蛋白尿陽性)※2 糖尿病患者 抗血栓薬服用中 |
130/80mmHg未満 | 125/75mmHg未満 |
| 75歳以上の高齢者※3 脳血管障害患者 (両側頸動脈狭窄や脳主幹動脈閉塞あり、または未評価) CKD患者(蛋白尿陽性)※2 |
140/90mmHg未満 | 135/85mmHg未満 |
※1 未治療で診察室血圧130-139/80-89mmHgの場合は、低・中等リスク患者では生活習慣の修正を開始または強化し、高リスク患者ではおおむね1ヵ月以上の生活習慣修正にて降圧しなければ、降圧薬治療の開始を含めて、最終的に130/80mmHg未満を目指す。すでに降圧薬治療中で
130-139/80-89mmHgの場合は、低・中等リスク患者では生活習慣の修正を強化し、高リスク患者では降圧治療薬の強化を含めて、最終的に130/80mmHg未満を目指す。
※2 随時尿で0.15g/gCr以上を蛋白尿陽性とする。
※3 併存疾患などによって一般に降圧目標が130/80mmHg未満とされる場合、75歳以上でも忍容性があれば個別に判断して130/80mmHg未満を目指す。
降圧目標を達成する過程ならびに達成後も過降圧の危険性に注意する。過降圧は、到達血圧のレベルだけでなく、降圧幅や降圧速度、個人の病態によっても異なるので個別に判断する。
高血圧治療の目的は、血圧を下げることそのものではなく、心臓肥大や動脈硬化と、それらの結果として起こる冠動脈疾患や脳血管疾患を防ぐことです。降圧目標に従って治療することで、これらの病気を未然に防いだり、あるいは再発を防いだりすることが可能になるのです。
高血圧の治療は?
「生活習慣の修正」と「降圧薬に
よる治療」の二段階の治療
高血圧の治療は、生活習慣の修正(第一段階)と降圧薬による治療(第二段階)の二つに大きく分けられます。通常は生活習慣の修正から始めますが、血圧以外の危険因子が多い人や、血圧が特に高い場合(180/110mmHg以上)は直ちに降圧薬治療を開始します。
生活習慣の修正
先ほど述べたように、高血圧は塩分の過剰摂取が大きな原因となります。
平成28年の調査では、国民一人あたりの食塩摂取量は平均9.9g(男性10.8g、女性9.2g)でした。この数値は年々低下傾向にありますがまだ高く、ガイドラインでは6g/日未満を目標としています。
それ以外にも野菜や果物を積極的に摂ること、適性体重(BMI25未満)の維持、毎日30分または週180分以上の運動を行うこと、飲酒や禁煙、ストレスの管理などが推奨されています。
薬物療法
1
最初に述べたように、血圧は、心臓が送り出す血液の量(心拍出量)と、それを流す血管の硬さ(末梢血管の抵抗)とで決まります。ですから降圧薬は、心拍出量を減らす薬、血管を広げる(拡張させる)薬、の大きく二つに分けることができます。前者の代表としては利尿薬やβ遮断薬が、後者の代表としてはカルシウム拮抗薬、アンジオテンシンII受容体拮抗薬(ARB)、アンジオテンシン変換酵素阻害薬(ACE阻害薬)などが挙げられます。この5種類のうちβ遮断薬を除いた4種類は、ガイドラインの中で第一選択薬(薬による治療の開始にあたり、最初に使用する薬)として推奨されています。これ以外にもα遮断薬、アルドステロン拮抗薬、レニン阻害薬などさまざまな種類があり、その人の高血圧の特徴や持病を考えながら選んでいきます。
どの降圧薬を、どのような病気の場合に積極的に使用するかについて、下記の表にまとめてあります。
| Ca拮抗薬 | ARB/ACE 阻害薬 |
サイアザイド系 利尿薬 |
β遮断薬 | |
|---|---|---|---|---|
| 左室肥大 | ● | ● | ||
| LVEFの低下した 心不全 |
●※1 | ● | ●※1 | |
| 頻脈 | ● (非ジヒドロビリジン系) | ● | ||
| 狭心症 | ● | ●※2 | ||
| 心筋梗塞後 | ● | ● | ||
| 蛋白尿/微量 アルブミン尿を 有するCKD |
● |
※1 少量から開始し、注意深く漸増する
※2 冠攣縮には注意
2
降圧目標は人によって違うので、それぞれに合った目標値を立てて薬を開始することになります。もちろん1剤で済む場合もありますが、残念ながら1剤では、約3割の人しか降圧目標に達することができません。そのため、多くの場合は2剤、あるいは3剤と併用する必要があります。最初は1剤から開始して、徐々に増やしていくことが多いのですが、160/100mmHg以上の高血圧や、すでに心血管疾患の既往がある場合などでは、最初から2剤を併用することもあります。なお、最近では2種類の降圧薬を1剤にまとめた薬(合剤)もありますので、薬の数を減らしたい、飲み忘れを防ぎたい、といった場合にはかかりつけ医に相談してみるとよいでしょう。
3